
Рис. 77. Переломы предплечья в типичном месте, а - перелом Коллеса; б - перелом Смита.
Наиболее часто из всех переломов предплечья встречается перелом нижнего конца лучевой кости, известный под названием «типичный перелом предплечья» (fractura radii in loco typico). Основной и наиболее часто наблюдающийся тип перелома эпифиза лучевой кости был описан Colles в 1814 г. Переломы эти локализуются в пределах 2-4 см дистального конца лучевой кости. В большинстве своем они возникают при падении на кисть и сопровождаются отрывом шиловидного отростка или, значительно реже, переломом дистального конца локтевой кости на уровне перелома лучевой кости в области нижнего эпифиза. В зимнее время, особенно при гололеде, количество переломов предплечья в типичном месте резко возрастает. Переломы эти наблюдаются у детей, а также в среднем возрасте и наиболее часто у пожилых женщин. Предрасполагающим фактором в пожилом возрасте является увеличивающаяся слабость лучевой кости на месте перехода диафиза в эпиметафиз. Вследствие развивающихся атрофических процессов корковый слой лучевой кости истончается на месте расширенной части эпиметафиза. Истончаются также перекладины губчатой кости, количество их на единицу объема уменьшается, а полости между ними увеличиваются.
Переломы нижнего конца лучевой кости наблюдаются также у шоферов и трактористов в тех случаях, когда в момент пуска машины ручным способом происходит обратный удар (отдача) вертящейся рукоятки. В связи с введением электрозаводки (стартер) автомашин в настоящее время такой механизм переломов встречается значительно реже.
Наиболее часто отмечается разгибательный перелом лучевой кости в типичном месте (рис. 77). Возникает такой перелом при падении на вытянутую вперед руку с кистью, обращенной ладонной поверхностью вниз. В момент удара кисти о землю одна сила действует по направлению оси лучевой кости снизу вверх, а другая в виде противоудара - сверху вниз. Дистальный конец лучевой кости подвергается сжатию. Одновременно происходит резкое разгибание в области эпифиза, приводящее к разрыву эпифиза лучевой кости на границе действия этих сил. Если на нижнюю часть лучевой кости действует небольшая сила, дистальный отломок остается целым; при этом в одних случаях он почти не смещается, а в других происходит в большей или меньшей степени смещение периферического отломка в тыльно-лучевую сторону. При значительной силе периферический отломок подвергается сжатию и раздроблению; одновременно он может сместиться в тыльно-лучевую сторону и несколько супинироваться, а центральный отломок смещается в ладонно-локтевую сторону. Плоскость перелома обычно происходит на 2-4 см проксимальнее нижней суставной поверхности лучевой кости, по направлению снизу вверх с ладонно-лучевой на дорсально-локтевую сторону. Плоскость перелома имеет поперечное или косое направление.

Рис. 77. Переломы предплечья в типичном месте, а - перелом Коллеса; б - перелом Смита.
Часто переломы нижнего конца лучевой кости вследствие внедрения центрального отломка в периферический бывают вколоченными. Во многих случаях смещение дистального отломка в тыльную сторону отсутствует, он смещается вверх и кнаружи и внедряется в нижний конец проксимального отломка. Дистальный отломок иногда может быть раздроблен на множество мелких и более крупных осколков. Линии излома при этом происходят через суставную поверхность лучевой кости. Чаще раздробление дистального отломка наблюдается у пожилых людей, хотя нередко встречается и у молодых. Следовательно, имеются два вида повреждения нижнего эпифиза: околосуставной, когда эпифиз лучевой кости остается целым, и внутрисуставной, когда он раздроблен.
Прогноз, естественно, хуже при внутрисуставных эпифизарных переломах лучевой кости, особенно если эпифиз сильно раздроблен и нарушена конгруэнтность суставных поверхностей. В 60-80% случаев типичных переломов лучевой кости одновременно происходит перелом шиловидного отростка локтевой кости в результате сдавления от обратного удара (отдача) при падении на вытянутую руку или по типу отрывного перелома.
Иногда встречается поперечный перелом дистального конца локтевой кости на месте перехода нижнего метафиза в эпифиз. Типичные переломы предплечья наряду с отрывом шиловидного отростка могут сопровождаться разрывом лучелоктевых связок и вывихом или подвывихом головки локтевой кости. В ряде случаев трехгранный хрящ (discus articularis) может быть поврежден или смещен. Наблюдаются также одновременно с переломом нижнего эпифиза лучевой кости переломы ладьевидной кости и вывихи полулунной кости.
Смещенный центральный отломок нередко травмирует квадратную мышцу, вращающую ладонь вниз, сухожильные влагалища и сухожилия сгибателей, срединный нерв и его межкостные веточки, а также межкостные чувствительные веточки лучевого нерва (Г. И. Турнер, 1920). Повреждения нервных веточек, сухожилий, сухожильных влагалищ и спаечные процессы в них могут препятствовать восстановлению функций кисти и пальцев.
В некоторых случаях острый конец центрального отломка при значительном смещении в ладонную сторону может проколоть кожу и, таким образом, превратить закрытый перелом в открытый. Своевременная диагностика этих повреждений и соответствующее лечение имеют большое значение для прогноза. Значительно реже наблюдается сгибательный перелом нижнего эпифиза предплечья, который еще называют переломом, обратным типичному перелому Коллеса, или переломом Смита. Возникает он при падении не на ладонную, а на тыльную поверхность кисти. В противоположность разгибательному типу переломов периферический отломок в этих случаях пронирован и смещен в ладонную сторону, а центральный супинирован и сдвинут в тыльную сторону.
Все сказанное выше о разгибательных переломах относится также к сгибательным эпифизарным переломам лучевой кости. Сгибательные переломы, как и разгибательные, могут быть без смещения, со смещением, без раздробления и с раздроблением дистального отломка.
Вследствие форсированного тыльного сгибания кисти может возникнуть тыльный краевой перелом нижнего конца лучевой кости самостоятельно или как составная часть более сложного перелома нижнего конца лучевой кости. Перелом этот захватывает большую или меньшую часть суставной поверхности лучевой кости. В большинстве случаев при значительном маргинальном отломке суставной поверхности происходит смещение в ладонную сторону отломка вместе с кистью. Отломок иногда может быть раздроблен.
При падении на кисть, отклоненную в лучевую сторону, может произойти изолированный перелом или отрыв шиловидного отростка лучевой кости. Отломок на рентгенограмме имеет форму треугольника. При этом плоскость перелома проходит через суставную поверхность лучевой кости. Смещение отломка в большинстве случаев отсутствует. При тяжелых переломах происходит значительное смещение кисти в лучевую сторону и получается переломовывих кисти.
У детей часто наблюдаются переломы в дистальном конце предплечья. У маленьких детей этот механизм обычно разгибательный и вызывает перелом по типу «зеленой ветки» дистального конца лучевой кости с переломом или без перелома нижнего конца диафиза локтевой кости. Плоскость перелома обычно проходит несколько выше эпифизарной линии, по метафизу лучевой кости. У детей старшего возраста наблюдаются нижние эпифизеолизы лучевой кости с тыльным смещением, иногда с раздроблением эпифиза. Однако чаще эпифизеолиз сочетается с переломом метафиза; плоскость перелома в этих случаях вначале проходит с локтевой стороны лучевой кости по эпифизарной линии, а затем к лучевому краю через метафиз лучевой кости, Эти повреждения могут быть без смещения, а в ряде случаев сопровождаются значительным смещением. Отрыва шиловидного отростка локтевой кости у детей при этих переломах не наблюдается. У старших детей в соответствующих случаях происходит надлом или перелом нижнего метафиза локтевой кости.
Повреждение росткового хряща при переломах эпифиза может привести к преждевременному заращению ростковой линии, укорочению к угловой деформации лучевой кости. После перелома эпифиза с повреждением росткового хряща следует наблюдать за ребенком и предупредить родителей о возможности такого осложнения. В большинстве случаев даже при раздробленных переломах при правильном лечении можно получить вполне удовлетворительные и даже хорошие результаты. Нередко после снятия гипсовой повязки у больных с хорошо произведенной репозицией отломков отмечается деформация вследствие сращения перелома в неправильном положении. Обычно это бывает, если наблюдение было недостаточным и повязка после уменьшения отека ослабела, в результате чего и произошло повторное смещение отломков. Наиболее частыми осложнениями являются неправильное сращение и деформация вследствие плохой репозиции отломков или повторного смещения их в гипсовой повязке. Иногда наблюдаются несращение и боль в области шиловидного отростка и головки локтевой кости. Травматический артроз и подвывих в лучезапястном суставе бывают после раздробленных переломов, У детей при повреждении нижнего лучевого эпифиза и ростковой зоны может развиться прогрессирующая деформация (приобретенная лучевая косорукость).
При лечении переломов предплечья в типичном месте нужно стремиться к точному анатомическому восстановлению, так как это является основной предпосылкой для получения хорошего функционального исхода, исключает деформацию и косметическое нарушение в области лучезапястного сустава. Последнее имеет немаловажное значение. Мы не раз убеждались в том, сколько страданий доставляют деформации после типичных переломов предплечья не только молодым, но и пожилым людям.
Симптомы и распознавание. Деформация дистального конца при переломе нижнего эпифиза предплечья имеет характерную штыкообразную форму. При разгибательном типе перелома на тыльной поверхности, непосредственно над лучезапястным суставом, видно выпячивание сместившегося к тылу дистального отломка. Кисть вместе с нижним отломком отклонена в лучевую сторону. На ладонной поверхности заметна выпуклость, соответствующая сместившемуся дистальному концу центрального отломка. Ощупывание дистального конца лучевой кости и области шиловидного отростка локтевой кости при переломе резко болезненно. На тыльной поверхности предплечья прощупывается край нижнего отломка, а на ладонной – край верхнего.
При сгибательном типе перелома выпячивание на тыльной и ладонной поверхностях предплечья соответственно смещению отломков носит противоположный характер. Активные движения в лучезапястном суставе ограничены, пассивные также ограничены и болезненны. Характерные ненормальная подвижность и костный хруст при типичных переломах предплечья определяются редко.
Значительно труднее распознавание перелома без смещений; на месте перелома заметна только припухлость, ощупывание болезненно.
Изолированные тыльные краевые переломы часто просматриваются. Для выявления их иногда необходимо сделать рентгенограмму нижнего конца предплечья в косой проекции. Установить этот перелом важно потому, что он проходит через дно борозды, по которой скользит длинный разгибатель I пальца. Если здесь получается шероховатость вследствие смещения отломков или образования мозоли, то постоянное скольжение по негладкой поверхности иногда может привести к разрыву сухожилия длинного разгибателя I пальца. Обычно это происходит через 2-3 мес после перелома, иногда позже. При вправлении и иммобилизации перелома вероятность разрыва уменьшается.
Дифференцировать типичный перелом предплечья следует от растяжения, ушиба и вывиха в лучезапястном суставе, а также от вывиха и перелома полулунной и ладьевидной костей. Решающее значение для распознавания имеют рентгенограммы, сделанные в переднезадней и боковой проекциях. Иногда необходим третий снимок - в косой проекции.
Лечение. После клинического и рентгенологического исследований место перелома обезболивают введением 20 мл 2% или 1% раствора новокаина. Место перелома шиловидного отростка обезболивают отдельно. При переломе без смещения предплечье фиксируют двумя гипсовыми лонгетами (одна - глубокая тыльная, другая - ладонная) или одной глубокой тыльной лонгетой, прикрывающей % окружности предплечья и лучезапястного сустава. Лонгета должна покрывать предплечье и кисть от локтя до головок пястных костей. Кисть при этом фиксируют в положении, среднем между пронацией и супинацией, и в небольшом тыльном сгибании. С первого дня больной должен начать активные движения пальцами. Гипсовую повязку снимают через 3-4 нед. Трудоспособность восстанавливается в среднем через 4- 6 нед. У детей накладывают тыльную лонгету на 10-15 дней.
Вправление на растягивающем аппарате. Перелом лучевой кости со смещением легко вправить на столе Каплана, аппаратах Соколовского, Ланда, Эдельштейна, Иванова, Орнштейна и др. На аппарате Соколовского вытяжение производят в вертикальном направлении. Плечо для противовытяжения удерживают под прямым углом с помощью специального металлического фиксатора; под него подкладывают ватно-марлевую подушку. На II, III, IV, V пальцы надевают фиксатор, к которому присоединен металлический трос, перекинутый через блок. Другой конец троса присоединен к вертящейся с помощью ручки катушке, на которой имеется зубчатое кольцо с пружиной. Трос накручивается на катушку и тянет кисть посредством фиксатора. Таким путем растягивают и расклинивают отломки. После того как устранено смещение по длине, хирург сильно сжимает мышечными возвышениями больших пальцев обеих рук область перелома с тыльной и ладонной сторон. Такова же методика вправления при использовании других аппаратов.
Ручное вправление. В случае отсутствия растягивающего аппарата хорошей репозиции отломков удается достигнуть также вправлением ручным способом. При ручном вправлении I, II, III, IV пальцы больного, за которые производят вытяжение, смазывают клеолом, чтобы они не скользили; I палец забинтовывают отдельно, II, III и IV - вместе, а V палец остается свободным. Вытяжение производят за I палец и отдельно за II, III, IV пальцы. На плечо для противовытяжения надевают пояс, прикрепленный другим концом к крюку, вбитому в стену. При ручном вправлении помощник растягивает отломки в течение 3-5 мин. После этого при непрекращающемся вытяжении хирург при смещении дистального отломка к тылу и в лучевую сторону (разгибательный тип перелома), подложив одну руку под нижний конец центрального отломка с ладонной стороны, другой рукой надавливает на периферический отломок с тыльной стороны, затем перемещает руку на нижнюю часть предплечья с локтевой стороны и сильно сгибает кисть в ульнарном направлении; далее производится пронация кисти (рис. 78). Помощники продолжают растягивать предплечье. В заключение хирург сдавливает отломки мышечными возвышениями больших пальцев обеих рук. В момент вправления хирург должен иметь перед собой рентгенограммы. Когда периферический отломок смещен в ладонную сторону (сгибательный тип перелома), вправление производят давлением на нижний конец центрального отломка и ладонную сторону при сильном давлении на периферический отломок и сгибании кисти в тыльную сторону. Все эти приемы, применяемые при ручном вправлении, как правило, нужны также при вправлении на столе Каплана, аппаратах Соколовского, Ланда, Иванова и др. Отломки во вправленном положении фиксируют глубокой тыльной гипсовой лонгетой, прикрывающей две трети окружности лучезапястного сустава, или двумя гипсовыми лонгетами: одной - глубокой тыльной, другой - ладонной. Гипсовая лонгета в этом месте должна быть хорошо моделирована и прибинтована марлевым бинтом. После того как повязка затвердела, вытяжение прекращают. Положение отломков проверяют по сделанным после вправления и иммобилизации рентгенограммам, по которым определяют радиоульнарный угол.
На переднезадней рентгенограмме нормального лучезапястного сустава суставная площадка лучевой кости располагается на 1 см дистальнее и под углом по отношению к суставной площадке локтевой кости. Угол, образованный этими площадками, называют радиоульнарным (рис. 79). На рентгенограмме он определяется следующим образом. Проводят вертикальную линию через радиоульнарное соединение параллельно оси предплечья (а). Перпендикулярно к ней по суставной поверхности локтевой кости проводят вторую линию (б). Через точку пересечения этих линий к верхушке шиловидного отростка лучевой кости проводят третью линию (в).
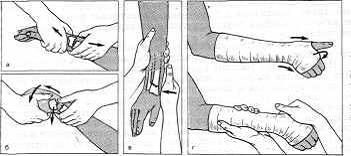
Рис. 78. Вправление разгибательного перелома предплечья в типичном месте (а, б, в) и
наложение глубокой тыльной гипсовой лонгеты или гипсовой повязки (г).
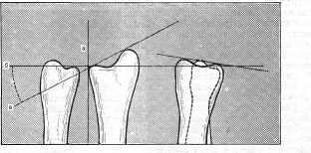
Рис. 79. Радиоульнарный угол в нормальном лучезапястном суставе. Вид в переднезаднем
и боковом направлениях.
Угол, образованный между второй и третьей линиями в точке их пересечения, и является радиоульнарным углом. В норме он составляет от 15 до 30°, в среднем около 25°. В норме на боковой рентгенограмме суставная площадка лучевой кости слегка наклонена в ладонном направлении от 3 до 20°, в среднем на 10°. Если на контрольных рентгенограммах радиоульнарный угол равен примерно 25° и на рентгенограмме в боковой проекции наклон лучевой площадки в ладонную сторону приближается к 10° или даже стоит горизонтально, положение отломков считается правильным. При переломах лучевой кости в типичном месте радиоульнарный угол уменьшается вследствие вклинения, компрессии и смещения отломков по длине; лучевая площадка поднимается кверху и наклоняется в тыльную сторону. Степень такого смещения может быть настолько большой, что суставная площадка лучевой кости поднимается до или выше уровня суставной площадки локтевой кости, и тогда радиоульнарный угол становится отрицательным. То же относится и к наклону ее в разгибательную сторону. Сращение отломков в таком положении ограничивает функцию лучезапястного сустава.
При трудно удерживаемых легко смещаемых и раздробленных разгибательных эпифизарных переломах Коллеса, а также при тыльных краевых переломах нижнего эпифиза лучевой кости во избежание повторного смещения следует фиксировать кисть в небольшом ладонном сгибании, локтевом отведении и пронации.
При сгибательных эпифизарных переломах Смита, а также при краевых ладонных переломах нижнего эпифиза для предупреждения повторного смещения кисть в гипсовой лонгете фиксируют в положении легкого разгибания и локтевого отклонения. В случае перелома шиловидного отростка лучевой кости при вправлении и гипсовой фиксации кисти придают ульнарное отклонение. Если отломки не вправились, производят повторную репозицию. После наложения повязки больной должен оставаться не менее 1-2 ч под наблюдением, а затем в течение ближайших 12-24 ч должен быть повторно осмотрен. Если наблюдаются явления расстройства кровообращения, марлевый бинт с ладонной стороны разрезают и края лонгеты слегка отделяют от кожи. Повязку тут же забинтовывают другим марлевым бинтом. Через 1-4 дня после уменьшения отека повязку подбинтовывают гипсовым бинтом, наносят на нее соответствующие записи и рисунок перелома. Ввиду того что с уменьшением отека могло произойти смещение, необходимо через 5-10 дней сделать контрольные рентгенограммы. С первого же дня больной должен производить активные движения пальцами – от этого зависит успех лечения. В первые дни необходимо контролировать больных, так как можно упустить время и тогда наступит тугоподвижность пальцев. Этому способствуют длительные отеки пальцев, с которыми нужно бороться путем придания руке в первые дни возвышенного положения. Для быстрейшего восстановления функции пальцев нужно побуждать больных двигать ими, тем более что многие боятся делать это.
Во избежание смещения отломков при неустойчивых переломах в типичном месте (переломы Коллеса, Смита, краевые), когда отломки не раздроблены, можно произвести после репозиции закрытый остеосинтез двумя спицами, которые удаляют через 2-3 нед. Гипсовую повязку снимают через 4-5 нед, назначают лечебную гимнастику, механотерапию, массаж и теплые ванны. Трудоспособность восстанавливается через 6-9 нед.
При изолированном переломе шиловидного отростка локтевой кости применяется гипсовая тыльная лонгета, которую снимают на 10-й день. Особенно трудно лечить раздробленные переломы нижнего конца лучевой кости. Методика вправления их такая же, как и других переломов предплечья в типичном месте, но удержать отломки в. правильном положении обычной гипсовой повязкой часто бывает трудно. L. Bohler (1951) рекомендует при раздробленных переломах провести одну толстую спицу через II, III, IV, V пястные кости, а вторую – через верхний конец локтевой кости перпендикулярно к ее продольной оси, затем наложить гипсовую повязку на плечо, предплечье, согнутое под прямым углом, и кисть до основания фаланг. Спицы вгипсовывают в повязку, благодаря чему удается предупредить смещение отломков внутри повязки. Во избежание отека руку подвешивают или кладут на несколько дней на отводящую шину. С первых дней больной должен производить движения в пальцах и плечевом суставе. Повязку снимают через 6 нед. При раздробленных переломах для репозиции отломков и обездвижения их мы применяем также компрессионно- дистракционные аппараты Гудушаури или Илизарова. Спицы проводят через II, III, IV, V пястные кости и верхнюю четверть локтевой кости (рис. 80).
Предупредить смещение отломков при раздробленном переломе в типичном месте у лежачих больных, если невозможно применить другие методы лечения, можно также скелетным вытяжением. Одну спицу проводят через II, III, IV, V пястные кости, а другую - через локтевую кость несколько дистальнее локтевого отростка. На спицы надевают дуги Киршнера. Репозицию производят путем одномоментного вытяжения и противовытяжения за дуги. После вправления отломков при продолжающемся вытяжении накладывают глубокую гипсовую лонгету. Вытяжение оставляют, чтобы предупредить повторное смещение. К дугам подвешивают по 1-2 кг груза. Через 2 нед вытяжение снимают. Если гипсовая повязка вследствие уменьшения отека ослабела, рекомендуется сменить ее и затем сделать контрольные рентгеновские снимки. При хорошем стоянии отломков гипсовую повязку снимают через 6 нед после перелома.
У пожилых и старых людей в связи с остеопорозом и ломкостью костей вправление должно производиться весьма осторожно. При грубых манипуляциях и расклинении сколоченного перелома происходит дополнительное разрушение и без того размятой, порозной, хрупкой, атрофичной кости. Процесс восстановления после этого сопровождается еще большим рассасыванием кости, увеличением деформации и значительным нарушением функции лучезапястного сустава. Однако в тех случаях, когда дистальный отломок отклонен по отношению к оси лучевой кости в тыльную сторону более чем на 25-30є, оставлять смещение нельзя, так как деформация и нарушение функции лучезапястного сустава будут слишком значительными.
При небольших угловых смещениях в пределах 20°, если вправление не может быть достигнуто с минимальным применением силы, от этого следует воздержаться. Хотя и остаются небольшая деформация и некоторое ограничение функции в лучезапястном суставе, все же оно окажется меньшим, чем то, которое возникает при насильственном вправлении, сопровождающемся дополнительным повреждением костной структуры.
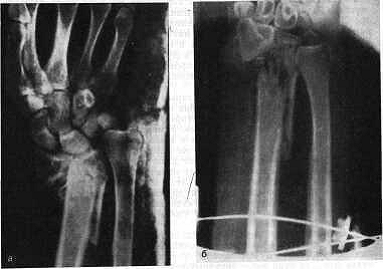
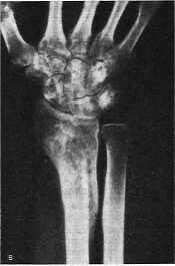
Рис. 80. Раздробленный перелом нижнего метаэпифиза лучевой кости, а - через 2 нед
после травмы; б - дистракция на аппарате Гудушаури; в - после лечения через 3 мес.
Тугоподвижность пальцев у старых людей после перелома предплечья может возникнуть вследствие недостаточного внимания к этому вопросу. Осложнение можно предупредить, если постоянно побуждать больного активно двигать пальцами. У молодых людей это достигается более легко, так как они активны и жизнь повседневно заставляет их пользоваться рукой. Старые люди же склонны к пассивности, они боятся двигать пальцами, предпочитают дать руке покой. Если только посоветовать пожилым людям двигать пальцами и не контролировать их, многие из них часто забывают об этом или только пассивно раскачивают пальцы поврежденной кисти другой рукой. Старые люди, предрасположенные к артритическим явлениям, должны особенно активно проводить лечебную гимнастику, чтобы предупредить развитие тугоподвижности пальцев.
После типичного перелома предплечья со значительным смещением нередко остаются в большей или меньшей степени деформация и нарушение функции в лучезапястном суставе. Однако в большинстве случаев функция руки после типичных переломов и при неправильном сращении удовлетворительная.
У старых людей даже после хорошо вправленного перелома и снятия гипсовой повязки часто обнаруживается более или менее выраженное смещение дистального отломка в тыльную и лучевую стороны; при этом обычно выпирает нижний конец локтевой кости с его шиловидным отростком. Происходит это оттого, что после вправления вследствие рассасывания размятой губчатой порозной кости в процессе восстановления дистальный отломок, не имея опоры, под влиянием тяги мышц постепенно оседает и лучевая кость укорачивается.
У детей при переломах в области нижнего эпиметафиза лучевой кости без смещений накладывают тыльную лонгету на предплечье на 10-15 дней. При эпифизеолизах и переломах нижнего метафиза со смещением вправление лучше производить под наркозом. После вправления накладывают тыльную лонгету и делают контрольную рентгенограмму. Лонгету снимают через 15-21 день. Повреждения эпифизарного хряща могут вызвать отставание в росте лучевой кости и приобретенную посттравматическую косорукость. Небольшие смещения в области метафиза лучевой кости с ростом полностью выравниваются.