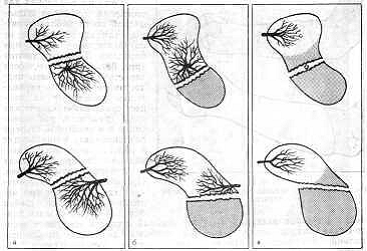
 Рис. 88. Соотношение сосудов при переломе ладьевидной кости по Шнеку (верхний ряд дан
в переднезаднем направлении), а - оба отломка хорошо кровоснабжаются; б, в - нижний
отломок лишен сосудов.
Рис. 88. Соотношение сосудов при переломе ладьевидной кости по Шнеку (верхний ряд дан
в переднезаднем направлении), а - оба отломка хорошо кровоснабжаются; б, в - нижний
отломок лишен сосудов.Перелом ладьевидной кости происходит главным образом при падении на вытянутую руку. Ладьевидная кость, как правило, ломается на две части. Значительно реже наблюдается раздробленный перелом. Иногда переломы ладьевидной кости сочетаются с переломами предплечья в типичном месте, с вывихами костей запястья. Перелом ладьевидной кости может произойти на трех уровнях: чаще он бывает в средней суженной части (талия), ближе к проксимальному или к дистальному концу ее. Эти переломы являются внутрисуставными. Кроме того, наблюдается внесуставной отрыв бугорка ладьевидной кости.
Некоторые врачи забывают о возможности перелома ладьевидной кости и часто просматривают его. Эта диагностическая ошибка приводит к тяжелым последствиям, выражающимся в болях, ограничении функции в лучезапястном суставе и понижении трудоспособности.
Симптомы и распознавание. Некоторые больные вначале не обращают внимания на припухлость, боль и затруднения при движении в лучезапястном суставе. Припухлость и боль при давлении локализуются в области анатомической табакерки. Особенно выражена чувствительность при давлении непосредственно под шиловидным отростком лучевой кости. Толчок вдоль оси I-II пальцев вызывает боль в области ладьевидной кости. Тыльное сгибание кисти усиливает боль; при ладонном сгибании боль сравнительно меньше. В каждом случае растяжения в области запястья следует заподозрить перелом ладьевидной кости или другое какое-либо повреждение. Переломы ладьевидной кости наблюдаются и у детей, хотя реже, чем у взрослых. При переломе ладьевидной кости в отличие от растяжения связок лучезапястного сустава припухлость и боль локализуются и упорно держатся в области анатомической табакерки.
Перелом ладьевидной кости необходимо дифференцировать также от типичного перелома лучевой кости, от вывиха и перелома полулунной кости. Точный диагноз ставится только на основании рентгеновских снимков. Чтобы выявить перелом ладьевидной кости, часто недостаточно сделать снимок в переднезадней и боковой проекциях; необходим третий снимок (в три четверти), который лучше выявляет профиль ладьевидной кости. Только на этом снимке в некоторых случаях удается обнаружить перелом ладьевидной кости. Легкое тыльное сгибание (или, точнее, разгибание кисти) – лучшее положение для снимка в переднезадней проекции. Если на снимках лучезапястного сустава, сделанных в трех проекциях, трещина ладьевидной кости не обнаруживается, а боли держатся, нельзя быть уверенным в отсутствии перелома. Вначале трещина ладьевидной кости может быть не видна даже при просмотре снимков под лупой. В таких случаях, если боли в области лучезапястного сустава не проходят, через 3 нед необходимо повторное рентгенологическое исследование. К этому времени при наличии трещины щель между отломками в результате декальцинации расширяется и легко выявляется на снимке. При свежих переломах ладьевидной кости клинические данные, основанные на расспросе больного, наличии припухлости и местной чувствительности, бывают более достоверными, чем рентгенологические.
 Рис. 88. Соотношение сосудов при переломе ладьевидной кости по Шнеку (верхний ряд дан
в переднезаднем направлении), а - оба отломка хорошо кровоснабжаются; б, в - нижний
отломок лишен сосудов.
Рис. 88. Соотношение сосудов при переломе ладьевидной кости по Шнеку (верхний ряд дан
в переднезаднем направлении), а - оба отломка хорошо кровоснабжаются; б, в - нижний
отломок лишен сосудов.
Иногда очень трудно отличить линию перелома от нормальной костной трабекулы. При этом имеет значение клиническое наблюдение. Часто приходится дифференцировать между свежим и застарелым переломом ладьевидной кости. Анамнез может противоречить клиническим и особенно рентгенологическим данным. Вначале больной мог не обратить внимания на незначительную травму лучезапястного сустава. Через несколько месяцев, когда вместо трещины ладьевидной кости образовалась щель и боли усилились, больной склонен приписывать эти симптомы свежей травме. Если на снимке между отломками определяются значительная щель, кистозные или склеротические изменения, а не трещина, следует считать, что перелом имеет давность 2 мес и больше. Перелом ладьевидной кости надо дифференцировать* от врожденной аномалии ее, когда кость состоит из двух половин. При аномалии болей почти не бывает или они носят временный, случайный характер. Поверхности контуров фрагментов ладьевидной кости, ровные, гладкие, а сама структура ее имеет нормальный вид. Кроме того, на рентгенограмме запястья другой кисти обычно в этих случаях. Ладьевидная кость тоже состоит из двух частей.
Прогноз при отрывах бугорка хороший. Замедленное Сращение и несращение чаще бывают при переломах в области концов ладьевидной кости, чем в среднем отделе ее - в области талии.
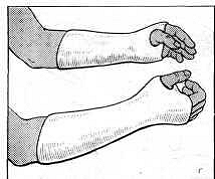 Рис. 89. Гипсовая повязка при переломах костей запястья.
Рис. 89. Гипсовая повязка при переломах костей запястья.
Лечение. Условия для сращения отломков ладьевидной кости неблагоприятны, так как питающие ее внутрикостные сосуды при переломе повреждаются (рис. 88). Кроме того, кости запястья не покрыты надкостницей. Особенно отрицательно действуют на процесс сращения механические силы (режущая, растягивающая и в некоторой степени ротационная), возникающие в области перелома ладьевидной кости при движениях в лучезапястном суставе. Процесс заживления протекает так же, как и при медиальном переломе шейки бедра. Если не создать длительной иммобилизации, образуется ложный сустав и наступает асептический некроз кости. Сращение отломков возможно только при полной и продолжительной иммобилизации лучезапястного сустава.
Перелом бугорка ладьевидной кости всегда бывает внесуставным. Кровоснабжение бугорка не нарушается, отломки срастаются. После того как перелом распознан, на предплечье и кисть накладывают гипсовую повязку на 3-6 нед.
При переломе ладьевидной кости лучезапястный сустав фиксируют бесподстилочной гипсовой повязкой от локтевого сустава до пястно-фаланговых суставов. Кисти придают положение легкого отведения в лучевую сторону при переломах в средней части и в проксимальном отделе и легкое отведение в локтевую сторону при переломах в дистальном отделе ладьевидной кости (рис. 89). Первый палец фиксируют гипсовой повязкой в положении абдукции и легкого сгибания в пястно-фаланговом и межфаланговом суставах. Если почему-либо повязка станет свободной или сломается, следует немедленно сменить ее и придать кисти прежнее положение. С первого дня больной должен производить активные движения в пальцах и свободных суставах руки. Через 10-12 нед повязку снимают и делают контрольную рентгенограмму. Редко в течение этого периода наступает костное сращение; обычно гипсовую повязку нужно наложить на срок до 4-6 мес. Несмотря на такую длительную иммобилизацию, как правило, функция под влиянием лечебной гимнастики и теплых ванночек вскоре восстанавливается.
Трудоспособность возвращается через 3-6 мес. После снятия гипсовой повязки через 1-2 мес необходимо вновь делать контрольные рентгенограммы, чтобы своевременно распознать развивающуюся декальцинацию в области сращенного перелома, при которой требуется иммобилизация на дополнительный срок.
Сращение отломков ладьевидной кости нельзя считать законченным до тех пор, пока рентгенограммы не покажут полного костного заращения линии перелома (рис. 90). Если гипсовая повязка снята слишком рано, ранние движения в лучезапястном суставе могут вызвать декальцинацию вновь образованной кости и привести к возникновению кистозных полостей в ладьевидной кости, асептическому некрозу, несращению перелома, артрозу. Больные при несращении перелома ладьевидной кости испытывают боль при движениях в лучезапястном суставе; отмечается тугоподвижность и слабость в кисти. Трудоспособность больного понижается.
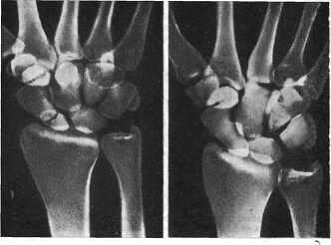 Рис. 90. Перелом ладьевидной кости до и после лечения гипсовой повязкой в течение
4 мес; костное сращение.
Рис. 90. Перелом ладьевидной кости до и после лечения гипсовой повязкой в течение
4 мес; костное сращение.
Замедленное сращение ладьевидной кости обычно наблюдается, если иммобилизация не производилась совсем или была слишком кратковременной. Если отсутствуют склерозирование на поверхности излома и асептический некроз, даже при наличии кистовидных, нерезко очерченных небольших круглых полостей на поверхности излома, костное сращение в преобладающем большинстве случаев может быть достигнуто длительной гипсовой иммобилизацией. Гипсовую повязку накладывают в таком же положении, как и при свежих переломах, на 4-6 мес, а иногда и больше. Одновременно во избежание ограничения функции пальцев обязательно проводится лечебная гимнастика - движения в пальцах и в неиммобилизованных повязкой суставах руки.
Стойко несращенные переломы ладьевидной кости при болях в лучезапястном суставе и нарушениях функции кисти, мешающих заниматься профессиональным трудом, лечат оперативно. Если боли незначительны и не носят постоянного характера, а также если больной может выполнять свою работу или без ущерба переменить ее, от операции следует воздержаться, так как оперативным путем не всегда достигается успех. Операция просверливания отломков ладьевидной кости: делают небольшой разрез в области бугорка. Обе половины ладьевидной кости просверливают тонким сверлом в нескольких направлениях через линию перелома. Операцию необходимо делать очень осторожно, чтобы не повредить суставные хрящи. Затем вновь накладывают гипсовую повязку на несколько месяцев до костного срастания отломков. Операция эта ввиду ее относительно небольшой эффективности в настоящее время применяется редко.
Костная трансплантация предпринимается при условии, если ульнарный (проксимальный) отломок больше одной трети всей кости и полностью отсутствуют или имеются лишь небольшие нарушения кровоснабжения. В этих случаях на рентгенограмме видны ограниченные кистозные полости и склерозирование отломков по поверхности излома. При наличии как асептического некроза, выражающегося рентгенологически в значительно более уплотненной структуре кости по сравнению с окружающими костями, так и остеоартроза восстановительная операция не показана. Продольный разрез длиной 8 см делают в области анатомической табакерки (рис. 91). Фасцию рассекают между сухожилием длинного и короткого разгибателей I пальца. Выделяют веточки лучевого нерва и лучевой артерии, обнажают суставную сумку и связку лучезапястного сустава, которые рассекают в продольном направлении. Края капсулы раздвигают, чтобы полнее обнажилась ладьевидная кость, кисть отклоняют в локтевую сторону. На дистальном отломке прощупывают бугорок ладьевидной кости и через это место, избегая повредить и перфорировать артикулирующие поверхности, просверливают сквозь оба отломка канал диаметром 4-6 мм. Удалять рубцовую ткань между отломками не следует. Затем берут соответствующий диаметру просверленного канала кортикальный трансплантат с передней поверхности большеберцовой кости и вводят его в канал, сближая отломки, чтобы уменьшить щель между ними. Конец костного трансплантата отсекают, чтобы он не выходил за пределы поверхности кости. Рану зашивают наглухо и руку фиксируют в гипсовой повязке в таком же положении, как при свежих переломах, до костного сращения отломков.
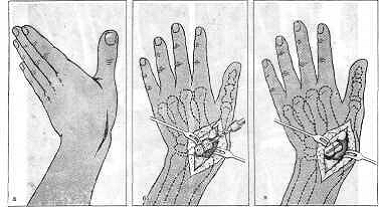 Рис. 91. Операция по поводу несросшегося перелома ладьевидной кости.
а - разрез; б - просверливание канала; в - в канал введен костный штифт.
Рис. 91. Операция по поводу несросшегося перелома ладьевидной кости.
а - разрез; б - просверливание канала; в - в канал введен костный штифт.
Операция удаления ульнарного отломка ладьевидной кости при стойком несращении показана, если этот отломок меньше одной трети ее. Операция необходима даже если отломок жизнеспособен и тем более, когда наступил асептический некроз его. Результаты после удаления такого небольшого отломка хорошие. В тех случаях, когда ульнарный отломок больше 1/3 кости и наступил асептический некроз его, но отсутствует артритические изменения в суставе, удаление нежизнеспособного проксимального отломка дает удовлетворительные результаты. Однако они хуже, чем при удалении отломка длиной меньше 1/3 ладьевидной кости, но лучше, чем при удалении всей кости. Разрез при удалении ульнарной части ладьевидной кости такой же, как при предыдущей операции. Следует еще раз подчеркнуть, что операцию нужно предпринимать лишь в тех случаях, когда имеются боли и нарушения функции кисти. Если боли незначительны, следует избегать оперативного вмешательства.
Резекция шиловидного отростка лучевой кости была предложена в 1948 г. L. Barnard и S. Stubbins при несращенных переломах ладьевидной кости. По нашим наблюдениям, в большинстве случаев после операции боли исчезали, а иногда наступало сращение отломков. Наиболее подходит эта операция при несращенных переломах, располагающихся ближе к дистальному концу ладьевидной кости, при отсутствии асептического некроза отломков и артроза.
Операция полного удаления ладьевидной кости имеет плохую репутацию. Однако иногда показания к ней могут возникнуть при некрозе обоих отломков. Плохие результаты наблюдаются главным образом в тех случаях, когда успел развиться артроз. При некрозе удаление ладьевидной кости должно производиться до развития артроза лучезапястного сустава.
Артродез лучезапястного сустава должен применяться редко, лишь при старых несращенных переломах ладьевидной кости, когда один или оба отломка нежизнеспособны и развился тяжелый артроз лучезапястного сустава, сопровождающийся сильными болями и нарушением функции кисти.
Многие больные способны выполнять свою работу, хотя рентгенологически выявляется асептический некроз отломков и артроз лучезапястного сустава. Такие больные не нуждаются в удалении ладьевидной кости и артродезе лучезапястного сустава. Иногда наступает сильное обострение болей в связи с перенапряжением запястья. После ограничения работы, а иногда и временной иммобилизации боли прекращаются и больные вновь в состоянии выполнять облегченную работу.